Диагностика панкреатита и схемы лечения
При воспалении поджелудочной железы начинает проявлять себя заболевание, именуемое панкреатит. Чтобы удостовериться на сто процентов в диагнозе, доктор должен провести диагностику панкреатита. Недуг может иметь острую либо хроническую форму. Необходимо знать характерные признаки для того, чтобы не спутать панкреатит с другими заболеваниями ЖКТ.
Клиника панкреатита
Хронический панкреатит проявляется как персистирующее воспаление, которое ведет к постоянному структурному изменению с фиброзом поджелудочной железы. Эти изменения снижают экзокринную и эндокринную функции. Выявить заболевание позволяет правильная диагностика панкреатита. Клиника проявляется следующим образом:
Боли в животе и при этом потеря веса пациента. Снижается аппетит, прием пищи ограничивается, как следствие, сильное истощение при недостаточном питании. Боли часто являются показанием к хирургическому вмешательству.
Они проявляются в эпигастральной области, в левом подреберье, возможно, иррадиируют в спину. Чаще всего это возникает после принятия жирной, острой еды через полтора, два часа, бывает, что и спустя 6-12 часов. Еще более продолжительный период перед болью наблюдается после принятия алкоголя, он достигает 48-72 часа.
В ближайшие минуты после приема пищи боль наблюдается очень редко. Иногда это не связано с приемами пищи. Приступы могут появляться в ночное время.
К предполагаемым механизмам появления боли относят: воспаление поджелудочной, нейровоспаление, повышение внутрипанкреатического давления, возможны внепанкратические причины (стеноз желчного протока).
Иногда хронический панкреатит имеет безболезненное течение (20 % случаев).
Перед тем как проводить диагностику хронического панкреатита, доктор делает опрос пациента. На наличие заболевания могут указывать:
- периодические боли, появляющиеся в левом подреберье;
- периодически возникающая тошнота;
- понос с характерным запахом;
- резкое снижение массы тела;
- ухудшение после употребления жареной, жирной, острой пищи.
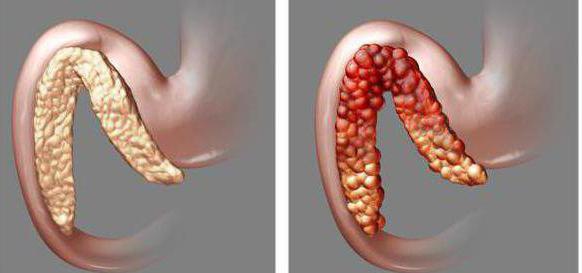
Острая форма
Лабораторная диагностика и лечение острого панкреатита быстро позволяют принести облегчение пациенту. Обычно легкая острая форма протекает без осложнений. Внутренние органы менее поражены.
Если форма носит тяжелый воспалительный характер, наблюдаются нарушения в тканях и органах, возможен панкреатический абсцесс. Более чем через месяц может появиться ложная киста, характеризуется она накапливанием панкреатического сока. Если возникает панкреатический некроз, повышается риск инфицирования тканей. Возможно при тяжелой форме острое скопление в железе или в околопанкреатическом пространстве жидкости. При проведении диагностики это необходимо учитывать.
Если начался некроз тканей, возможен летальный исход, обычно это происходит при появлении гнойной формы панкреатита.
Дифференциальная диагностика панкреатита
Правильную тактику лечения можно подобрать только в том случае, если диагноз выставлен верно. От этого зависит скорейшее выздоровление пациента. Для этого и проводится дифференциальная диагностика хронического панкреатита. Очень важно суметь отличить данное заболевание от других, которые имеют ряд схожих симптомов. К таким заболеваниям относятся: прободная язва, рак поджелудочной, кишечная непроходимость, холецистит, инфаркт миокарда, острый аппендицит. Определить, чем именно страдает пациент, возможно только в больнице. Доктор обязан знать все характерные признаки данных недугов, это необходимо для установки точного диагноза.
Опухоль помогает выявить в 85 % случаев компьютерная томография. Рекомендуется проводить дифференциальную диагностику панкреатита при помощи ЭРХПГ.
Наибольшее количество клинических ошибок совершается при дифференцировании панкреатита с прободной язвой. «Острый живот» при прободении имеет картину резких болей, которые сопровождаются состоянием шока. Пульс редкий, рвота отсутствует, стенки живота доскообразно напряжены, френикус-симптом, печеночная тупость заменяется звуковым тимпаническим симптомом прободения, появление пневмоперитонеума. При прободной язве больной занимает вынужденное положение, при смене которого боли усиливаются. При панкреатите пациенты беспокойны и подвижны. В первом случае рвота отсутсвует, во втором характерна повторная рвота.
Дифференциальная диагностика кишечной непроходимости и панкреатита

При кишечной непроходимости вопрос о ее форме очень трудно решается, механическая она либо динамическая. Диагностика острого панкреатита чаще всего обнаруживает динамическую непроходимость. Трудности выявления возникают на поздних стадиях, когда разница уже стирается.
Комплекс клинических симптомов при механической непроходимости весьма различается, он может зависеть:
- от локализации (в толстой или тонкой кишке);
- вида (обтурация, странгуляция);
- времени (хроническая, острая);
- характера препятствия.
Все это многообразие причин создает трудности при постановке диагноза.
При остром панкреатите функциональная непроходимость носит паралитический характер. В генезе огромную роль играют неврогенные механизмы, потому что патологические процессы имеют рефлекторное развитие. На острый панкреатит указывают нарастающие, внезапные боли во всем животе, метеоризм, повторная рвота, коллапс.
При затрудненной дифференциальной диагностике панкреатита необходимо обратиться к рентгеноскопии. Обследуются брюшные органы (чаша Клойбера).
Низкие показатели хлоридов крови указывают на кишечную непроходимость. Если уровень хлоридов в норме, а цифры диастазы высокие, то это свидетельствует о панкреатите.
Дифференциальная диагностика панкреатита и аппендицита, желчнокаменной болезни, пищевой интоксикации
Аппендицит. При клинике аппендицита особе внимание уделяется степени его воспаления, расположению (в поясничной области, около желчного, в глубине малого таза). Самой трудной фазой при диагностике аппендицита считается первая.
Желчнокаменная болезнь. Причинами болей в подреберье может служить застой крови при остром ослаблении правой части сердца, возникающие некрозы в тканях печени. Исходным пунктом болевого синдрома являются желчные пути. Диагностировать острый холецистит или желчную колику трудно, если есть явления раздраженной брюшины. В этих случаях могут возникать симптомы кишечной непроходимости. Однако боли имеют локализацию справа, отдают назад и вверх. Если в болезненный процесс вовлекается поджелудочная железа, проявляется диастазурия.
Дифференциальная диагностика острого панкреатита с пищевой интоксикацией редко приводит к ошибкам. В последнем случае наряду с признаками гастроэнтерита проявляется тяжелая интоксикация, происходит падение сердечной деятельности, поражается ЦНС. Иногда врача в заблуждение может ввести токсикоинфекция пищевая, когда происходят изменения в ЖКТ (жидкий стул, частая рвота). В трудных случаях решающим звеном является диастазурия, которая характерна для панкреатита.
Дифференциальная диагностика панкреатита с инфарктом миокарда
Дифференциальная диагностика острого панкреатита с инфарктом миокарда сводится к тому, чтобы изучить клиническую картину. Обычно при инфаркте картина типична, но бывают случаи, когда возникают боли в брюшных органах, метеоризм, отрыжка. Это дает повод к ошибкам в диагностике.
При остром панкреатите боли имеют такую силу, что возникает спазм коронарных сосудов. Возможно снижение кальция в крови, усиление тонуса блуждающего нерва. На ЭКГ такие симптомы рисуют картину инфаркта миокарда. Рефлекторный спазм сосудов дает изменения в электрокардиограмме, об этом необходимо помнить, чтобы не спутать инфаркт миокарда с острым панкреатитом. Правильное состояние больного поможет определить наблюдение за динамикой, а далее - повторная процедура ЭКГ.
Другие заболевания
При диагностике панкреатита необходимо учитывать множество нюансов, отличать похожие симптомы, характерные для других заболеваний.
Клиническая картина заболевания схожа с нижнедолевой пневмонией. Последнюю распознать можно по отсутствию повторной рвоты, диастазурии, по наличию высокой температуры.
Расслаивающаяся аневризма возникает при кровотечении в стенке аорты, последняя на большом протяжении расслаивается. В области груди появляются сильные боли, нередко носящие опоясывающий характер. Расслаивание может достигнуть брюшной аорты, в нижних конечностях возникает онемение, снижение чувствительности.
Гастромезентериальная непроходимость часто протекает в острой форме со слабым учащенным пульсом, с рвотой, со вздутием эпигастральной области, при нормальной температуре. Картина схожа с острым панкреатитом. Несоответствие в незначительном увеличении диастазы.
Подобные трудности могут возникнуть при дифференцировании с самопроизвольным разрывом или заворотом желудка. В последнем случае типична картина выпячивания левой половины абдоминальной области, при обследовании зондом есть трудности его прохождения через кардинальную часть желудка. При самопроизвольном разрыве возникает пневмоперитонеум.
Основы диагностики и лечения панкреатита обязан знать каждый терапевт. Он должен выделить характерные симптомы заболевания из множества схожих, поставить правильный диагноз и назначить лечение.
Лабораторная диагностика
Если у пациента подозревается панкреатит, ему назначается комплексное обследование. Немаловажную роль играют лабораторные методы диагностики панкреатита. В первую очередь проводят биохимический анализ крови, который позволит установить тип заболевания. Анализы позволяют четко устанавливать картину заболевания. При панкреатите повышен уровень липазы, альфа-амилазы, происходит резкий скачок активности С-реактивного белка. Если в крови повышен уровень мочевины, это говорит о том, что заболевание сопровождается сбоем работы почек. Заметно снижение альбумина и количество белков. Уровень инсулина снижается, повышается уровень глюкозы.
Электролитический и водный анализ дают возможность выявить изменения в составе крови. При снижении уровня жидкости повышается вероятность закупорки сосудов и образования тромбов. Анализ позволяет определить уровень натрия, калия, кальция, которые отвечают за функции сосудов и сердца.
При общем анализе крови определяется характер заболевания. Особое внимание уделяют уровню эритроцитов и лейкоцитов, это дает возможность провести полноценную диагностику.
Устанавливают панкреатит и по анализам мочи, уровень альфа-амилазы в ней отклонен от нормы. При прогрессировании заболевания обнаруживаются лейкоциты, эритроциты, другие нехарактерные компоненты.
Инструментальная диагностика
Инструментальная диагностика панкреатита позволяет увидеть доктору изменения в поджелудочной железе. Необходимо также выяснить, не затронуло ли воспаление ближайшие ткани и органы.
Наиболее точным считается УЗИ. Ультразвук дает возможность визуально рассмотреть железу. Такое исследование позволяет выявить недуг даже в бессимптомный период. На УЗИ можно рассмотреть также желчные протоки, определить на ранних стадиях гнойные абсцессы, увидеть наличие жидкости.
При лапароскопии панкреатит одновременно диагностируется и лечится. Иногда в ходе этой мини-операции возможно минимизировать воздействие воспалений на другие органы. Стоит отметить, что применяют лапароскопию только в крайних случаях.
При компьютерной томографии панкреатит устанавливают по характерным признакам: увеличенные размеры железы, наличие воспаленных или отмерших тканей.

Лечение панкреатита
Мы ознакомились с клиникой, диагностикой панкреатита. Лечение этого заболевания может быть эффективным и быстрым, это позволяют современные препараты. Благодаря им есть возможность отказаться от оперативного вмешательства в большинстве случаев. Используется ступенчатая терапия. Чаще всего в стационар поступают больные с острым течением болезни. В первую очередь назначается противовоспалительное и антибактериальное лечение. При выявлении гнойных образований прибегают к малоинвазивному вмешательству для проведения противомикробных санаций.
Быстрого положительного эффекта удается достигнуть при подавлении распада ферментов, выведении токсинов из крови.
Для лечения панкреатита используют следующие медикаментозные средства:
- обезболивающие – «Но-Шпа», «Папаверин», «Анальгин», «Кетарол»;
- антацидные – «Алмагель», «Фосфалюгель», «Ранитидин»;
- ферментативные – «Омез», «Панкреатин», «Креон».
При правильном лечении заболевания доктор обязательно назначает антациды и гистаминоблокаторы. Эти лекарства помогают защитить стенки желудка от разрушительного воздействия панкреатического сока. «Ранитидин» и «Омепразол» назначаются чаще всего, они позволяют снизить кислотность и считаются самыми эффективными. Но стоит учитывать, что при перенасыщении препаратом норма выделения сока, а также процесс расщепления могут нарушаться. Иногда используются заменители натуральных расщепляющих ферментов – это «Креон», «Панкреатин». Они снижают вырабатывание поджелудочного сока, защищают ткани от разрушений.
В любом случае не занимайтесь самолечением. Лекарства к применению должен назначать исключительно доктор, он знает, что требуется именно при вашей форме протекания заболевания.
Похожие статьи
- Диагностика панкреатита острого и хронического, анализы, лечение
- Хронический панкреатит: симптомы и лечение
- Панкреатит у собак: симптомы, лечение, корректировка питания
- Панкреатит: лечение острого и хронического заболевания
- Симптом Воскресенского при панкреатите, перитоните, аппендиците: описание, признаки, прогноз и особенности лечения
- Панкреатит и его симптомы. Воспаление поджелудочной железы и лечение
- Острый панкреатит. Симптомы и лечение
